|
Artículo
|
|
1.- INTRODUCCIÓN
La Organización Mundial de la Salud (OMS) define el Ictus como un “síndrome clínico, presumiblemente de origen vascular, que se caracteriza por el desarrollo rápido de signos de afectación neurológica focal y que duran más de 24 horas o llevan a la muerte”. (1)
El “Código Ictus” es un procedimiento de actuación basado en el reconocimiento precoz de los síntomas y signos de un Ictus, con la priorización de cuidados y el traslado inmediato a un hospital en el paciente se pueda beneficiar de una terapia de reperfusión y/o de los cuidados especiales de una Unidad de Ictus (UI).
Para una activación precoz del “Código Ictus” es necesario el conocimiento de sus síntomas:
- Brusca pérdida de fuerza o torpeza en brazo y/o pierna del mismo lado.
- Desviación de la comisura bucal.
- Repentina alteración del habla.
- Confusión o desorientación de comienzo agudo.
- Trastorno de la sensibilidad en un lado del cuerpo o de la cara (acorchamiento en la mitad del cuerpo).
- Pérdida brusca de visión, en uno o ambos ojos o en un lado del campo visual.
- Dolor de cabeza inusual de inicio brusco, no atribuible a otras causas.
- Inestabilidad, diplopía, sensación de vértigo o mareo. (2)
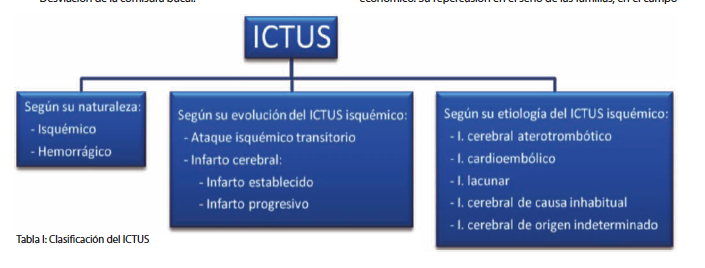
Atendiendo a su naturaleza, evolución o etiología, el Ictus lo podemos clasificar en tres grandes apartados (2,3) . En la tabla I se muestra la clasificación del ICTUS.
El Ictus supone una de las primeras causas de mortalidad en el mundo occidental y la primera causa en incapacidad y coste económico. Su repercusión en el seno de las familias, en el campo profesional y laboral, y en el terreno de lo social es enorme, produciendo un gasto económico muy elevado para todos los servicios sanitarios, y mayor aún si se extiende a los servicios sociales. (2)
A lo largo de la historia de la medicina, el Ictus ha estado asociado a una connotación de mal pronóstico y de imposibilidad de recuperación. Sin embargo, en las dos últimas décadas con el desarrollo de las UI, definidas como una estructura geográfica dedicada a los cuidados no intensivos o semicríticos del pacientes con Ictus, en la que se realiza una actividad continua basada en la aplicación de protocolos de diagnostico y tratamientos explícitos, ha supuesto un hito en el manejo de la enfermedad cerebrovascular; habiendo demostrado su eficacia en términos de mortalidad, recurrencia y dependencia. El ingreso de los pacientes en las UI, disminuye la mortalidad en un 17% y la morbilidad o dependencia funcional en un 25%. Suponiendo las bajas tasas de mortalidad y morbilidad aguda un indicador de calidad en la atención sanitaria. (3-7)
Conseguir que la asistencia sanitaria del Ictus sea más eficaz, incrementar estándares y plantearse retos de mejora, no sólo supone mejores perspectivas en el pronóstico de los pacientes con repercusiones importantes en enfermos de otras patologías, sino que supone una disminución del coste sanitario, porque las inversiones en este proceso patológico suponen un ahorro económico en estancias sanitaria, en coste económico sobre la dependencia y en definitiva en coste social. (3)
2.- OBJETIVOS
- Identificar las necesidades de salud del paciente con Ictus.
- Establecer los planes más adecuados para resolver las necesidades identificadas en los pacientes con Ictus.
- Actuar de forma específica para resolver las necesidades de salud identificadas en los pacientes con Ictus.
3.- PROBLEMAS INTERDEPENDIENTES
1. Las Complicaciones Potenciales (CP) principales de los pacientes con Ictus son:
- CP: Hipertensión intracraneal.
- CP: Atelectasia y neumonía, secundarias a la afectación de los reflejos de la tos y nauseoso, así como al trastorno de la deglución.
- CP: Síndrome de dificultad respiratoria del adulto, secundario a la aspiración de secreciones gástricas y a la neumonía que pueden presentarse en los accidentes cerebrovasculares.
- CP: Infarto de miocardio y arritmias cardíacas, siendo la arritmia más frecuente la fibrilación auricular (FA), asociadas con el accidente cerebrovascular isquémico.
- CP: Depresión.
2. Las Complicaciones Potenciales Secundarias son:
- CP: Coma, secundario al daño del tronco encefálico o hemisférico bilateral por edema.
- CP: Convulsiones agudas. Las zonas lesionadas del encéfalo se convierten en un foco para convulsiones recurrentes o epilepsia en un 4 a 10% de los casos.
- CP: Síndromes hipotalámicos (síndrome de secreción inadecuada de hormona antidiurética, diabetes insípida e hipertermia).
- CP: Incontinencia fecal y urinaria, secundarias a afectación de los lóbulos frontales.
- CP: Edema pulmonar neurógeno. Trastorno poco común que se presenta, a veces, en la apoplejía relacionada con la lesión del tallo encefálico o aumento súbito de la presión intracraneal. Supuestamente se debe al flujo simpático masivo de salida, que provoca hipertensión sistémica y fuga endotelial capilar pulmonar difusa.
- CP: Embolia pulmonar, secundaria a la inmovilidad y a los cambios en el tono vasomotor.
- CP: Hemorragia gastrointestinal, secundaria a estrés.
3. Objetivos de enfermería
- Detectar los signos y síntomas de la inestabilidad fisiológica.
- Poner en práctica, de forma segura, las órdenes y protocolos médicos.
4. Valoración focalizada:
- Detectar los signos y síntomas de las complicaciones médicas.
- Comprobar signos / síntomas de aumento de la presión intracraneal (PIC), tales como:
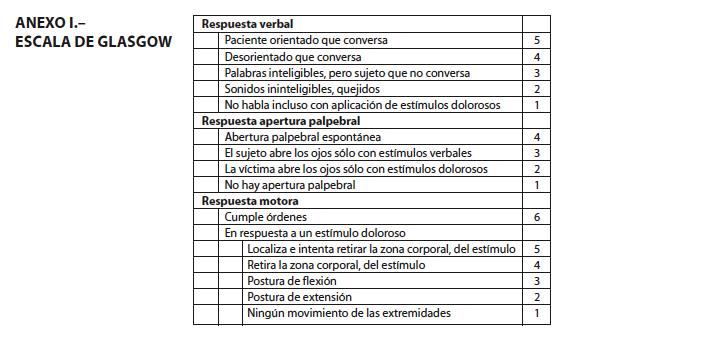
- La Escala de coma de Glasgow (respuestas verbal, apertura palpebral y motora). (Anexo I).
- Examinar los cambios en las constantes vitales (pulso, respiración, presión arterial).
- Examinar las reacciones oculares.
- Monitorización del estado neurológico mediante la Escala Canadiense (Anexo II). (2)
- Evaluación de las actividades de la vida diaria con la Escala de Barthel (Anexo III). (2)
- Detectar la presencia de: vómitos, cefaleas, cambios sutiles (letargo, inquietud, respiración forzada, movimientos incontrolados, cambios intelectuales, etc.).
- Valorar signos / síntomas de estreñimiento.
- Controlar los signos / síntomas de neumonía, como por ejemplo:
- Aumento de la frecuencia respiratoria.
- Fiebre, escalofríos (repentinos o graduales).
- Tos productiva.
- Disminución o ausencia de ruidos respiratorios.
- Dolor pleurítico.
- Controlar los signos / síntomas de atelectasia:
- Dolor pleurítico.
- Disminución o ausencia de ruidos respiratorios.
- Taquicardia.
- Aumento de la frecuencia respiratoria.
- Temperatura elevada.
- Disnea acentuada.
- Cianosis.
- Valorar disfagia (valorar la deglución) en todos los pacientes antes de administrar cualquier alimento sólido o líquido.
- Comprobar la sangre oculta en heces.
- Evaluar:
- Los niveles bajos de sodio en plasma.
- Cantidad elevada de sodio en orina.
- Densidad elevada de la orina.
- Comprobar los signos / síntomas de diabetes insípida, entre ellos:
- Diuresis excesiva.
- Sed.
- Nivel elevado de sodio en plasma.
- Densidad baja.
- Controlar la temperatura corporal. La temperatura >37’5ºC se asocia con un peor pronóstico. El aumento de la temperatura se asocia con un daño neuronal más severo. La constricción de la pituitaria hipotalámica puede poner en peligro el mecanismo de regulación de la temperatura corporal.
- Control de la Tensión Arterial. En el Ictus agudo es frecuente el aumento de la Tensión Arterial. Esta hipertensión es reactiva al daño cerebral isquémico y no debe tratarse casi nunca, ya que al disminuir la presión de perfusión empeoraría la isquemia focal. Lo ideal es mantener en el paciente una moderada hipertensión.
- Labilidad emocional. Trastorno orgánico a menudo asociado al Ictus. El enfermo que presenta esta alteración experimentará cambios bruscos e inexplicables de humor, pasando fácilmente de la risa al enfado y al llanto.
5. Intervenciones de enfermería relacionadas con la prescripción médica:
- Pruebas de laboratorio:
- Hemograma completo. Evaluar posible anemia con déficit de oxígeno, policitemia y trombocitosis como posibles factores de riesgo para el accidente cerebrovascular.
- Perfil bioquímico de Medicina Interna:
- La presencia de una urea y ácido úrico elevados son factor de riesgo cardiovascular.
- Glucosa elevada. Es un factor favorecedor en el Ictus agudo.
- Diabetes. Es un factor de riesgo cardiovascular.
- Perfil hepático. Búsqueda de posible afectación hepática, para determinar tratamientos.
- Estudio lipídico. LDL alto, HDL bajo, triglicéridos altos: factor de riesgo vascular.
- B12. Un nivel bajo se relaciona con factor de riesgo vascular, riesgo de deterioro cognitivo.
- Ácido fólico. Niveles bajos se relaciona con riesgo de Ictus aterotrombótico.
- Hormonas tiroideas (T4 libre, TSH). El hipertiroidismo puede ser causa de FA.
- Proteinograma. Valora el perfil de nutrición, procesos inflamatorios, enfermedades hematológicas y procesos que aumentan la viscosidad hemática.
- Proteína C Reactiva (PCR). Niveles elevados indican un proceso inflamatorio (arteritis).
- PCR ultrasensible. Un valor elevado es un marcador de ateroesclerosis, factor de riesgo cardiovascular (aumento de eventos cardiovasculares).
- Homocisteína. Un valor elevado es un factor de riesgo vascular.
- Enzimas cardiacas en pacientes con historia de enfermedad coronaria, electrocardiograma (ECG) de isquemia miocárdica o por protocolo en Código Ictus. Las enzimas cardiacas están indicadas en los casos en que el ECG sugiera un infarto agudo de miocardio (IAM) concomitante.
- Gasometría en pacientes con sospecha de hipoxemia indica la severidad de la misma y los trastornos ácido-base.
- Sedimento y creatinina en orina.
- Microalbuminuria en orina. Cuando está elevada es un marcador de riesgo ateroesclerótico, detecta nefropatía hipertensiva, diabética…
- Estudio de coagulación. Nos indica si es posible la fibrinolisis, valora el inicio de anticoagulación o riesgo de Ictus por aumento de factores de coagulación.
- Estudio de hipercoagulabilidad. Se realiza para descartar alteraciones en la cascada de coagulación que puedan favorecer la aparición de trombos. Incluido en el protocolo de Ictus juvenil (< 55 años).
- Estudio inmunológico. Para descartar enfermedades de origen inmune (Lupus, vasculitis, conectinopatías, síndrome antifosfolípido), que puedan aumentar el riesgo vascular. Incluido en el protocolo de Ictus juvenil (< 55 años).
- Hemoglobina glicosilada sérica. Niveles elevados indican un mal control de Diabetes o diagnóstico de Diabetes.
- Glucemia capilar (cada 6 horas, las primeras 24 horas de ingreso o hasta normalización). El control de la glucemia es fundamental, no sólo porque la hiperglucemia produce síntomas similares, sino, también, por demostrarse, mediante distintos estudios, que la hiperglucemia aumenta la morbimortalidad en estos pacientes, debiéndose establecer como objetivo mantener glucemias
- Pruebas radiológicas:
- Tomografía axial computarizada (TAC) craneal. Indicado en el diagnóstico inicial.
- TAC craneal perfusión (indicado en pacientes con Ictus isquémicos que sean posibles candidatos a tratamiento de reperfusión, es decir, en los Códigos Ictus). Indicado en el diagnóstico inicial.
- AngioTAC (en todos los casos de Código Ictus). Indicado en el diagnóstico inicial.
- Resonancia Magnética: Indicada en los siguientes casos para la búsqueda de etiología del Ictus:
- En pacientes con alergia a contrastes yodados.
- Siempre que exista discordia entre la clínica y un TAC craneal.
- Para estudio específico en una lesión observada en un TAC.
- Para estudio de posibles lesiones en fosa posterior.
- En casos de sospecha de disección carotidea o de trombosis venosa cerebral.
- Para estudio de hematomas en fase de resolución, con el fin de descartar malformación vascular subyacente.
- Eco-Doppler y Doppler de Troncos Supraaórticos (TSA) y Transcraneal (TCA).
- Ecocardiograma transtorácico o transesofágico. Indicado para la búsqueda de la etiología del Ictus y descartar origen cardioembólico.
- Radiografía (Rx) de Tórax. Indicado en pacientes con sospecha de patología cardiaca, edema pulmonar o aspiración.
- Monitorización cardíaca continua, después de realizar ECG de doce derivaciones, dado que la liberación de catecolaminas puede disparar el desencadenamiento de arritmias.
- ECG-Holter. Indicado al alta, si ICTUS embólico y posible FA paroxística.
- Pulsioximetría.
- Administración de fármacos según prescripción facultativa, para el tratamiento de:
- La hipertermia.
- Las alteraciones de la tensión arterial.
- El dolor.
- Los trastornos metabólicos: hiperglucemia.
- Antitrombótico (tratamiento antiagregante, tratamiento anticoagulante).
- Neuroprotector.
- Las crisis epilépticas.
- El síndrome confusional agudo y la agitación.
- Las complicaciones cardiacas (alteraciones ECG y de repolarización, arritmias, cardiopatía isquémica, insuficiencia cardiaca, endocarditis infecciosa).
- Las complicaciones respiratorias: hipoventilación / broncoespasmo, tromboembolismo pulmonar agudo, infección respiratoria.
- La infección del tracto urinario.
- El manejo de las complicaciones hemorrágicas.
- Recanalizadores en el Ictus isquémico: trombolisis intravenosa o sistémica, fibrinolisis intraarterial (con o sin embolectomía).
- Fibrinolisis combinada (endovenosa e intraarterial).
- Endovasculares sin fibrinolisis.
- La hemorragia cerebral y subaracnoidea.
- Valoración de la deglución.
- Sondaje urinario si existiera retención, insuficiencia renal o insuficiencia cardiaca.
- Profilaxis de la úlcera gastroduodenal de estrés.
- Manejo de los pacientes alcohólicos o desnutridos.
- Tratamiento quirúrgico. Las opciones quirúrgicas de uso en la prevención de más accidentes cerebrovasculares y/o para mejorar el flujo sanguíneo cerebral, incluyen:
- Endarterectomía carotidea.
- Stent carotideo o intracraneal.
- Angioplastia transluminal percutánea.
- Revascularización cerebral: bypass de la carótida externa a la interna.
Diagnósticos de Enfermería. (8- 11)
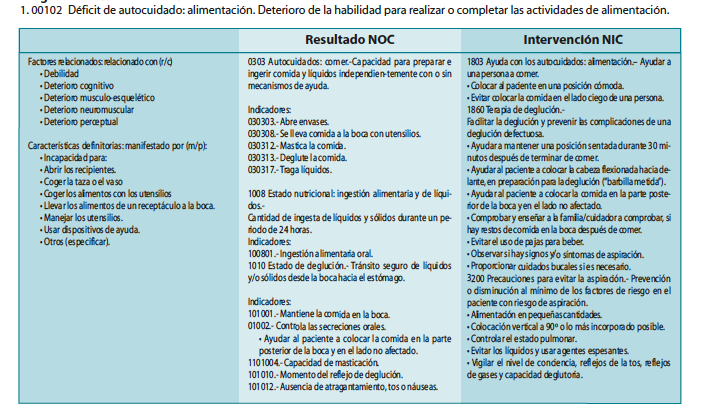
1.00102 Déficit de autocuidado: alimentación. Deterioro de la habilidad para realizar o completar las actividades de alimentación.
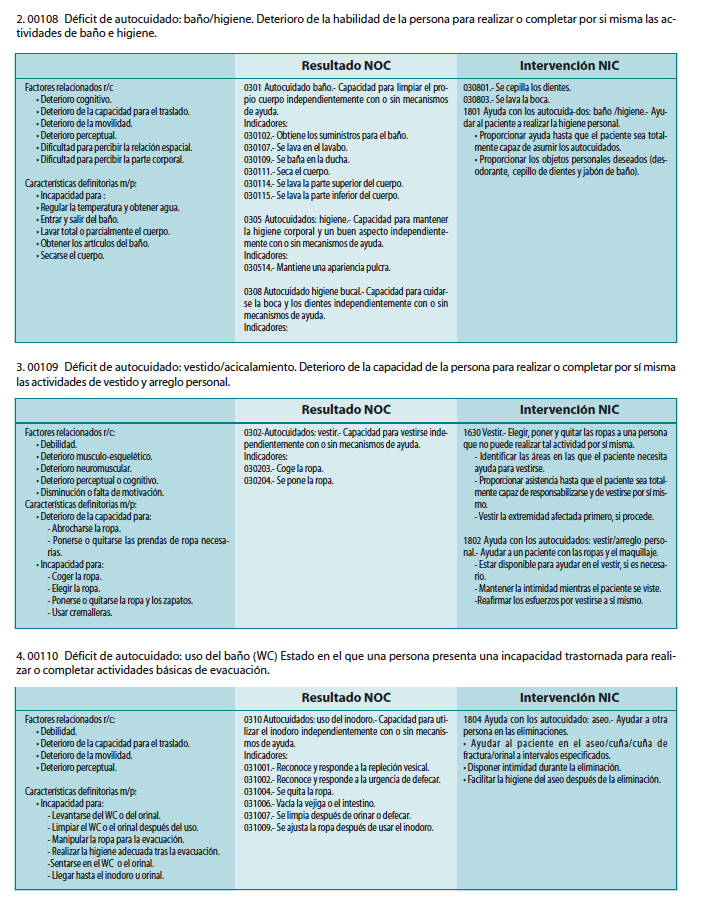
2.00108 Déficit de autocuidado: baño / higiene. Deterioro de la habilidad de la persona para realizar o completar por si misma las actividades de baño e higiene.
3.00109 Déficit de autocuidado: vestido / acicalamiento. Deterioro de la capacidad de la persona para realizar o completar por sí misma las actividades de vestido y arreglo personal.
4.00110 Déficit de autocuidado: uso del baño (WC). Estado en el que una persona presenta una incapacidad trastornada para realizar o completar actividades básicas de evacuación.
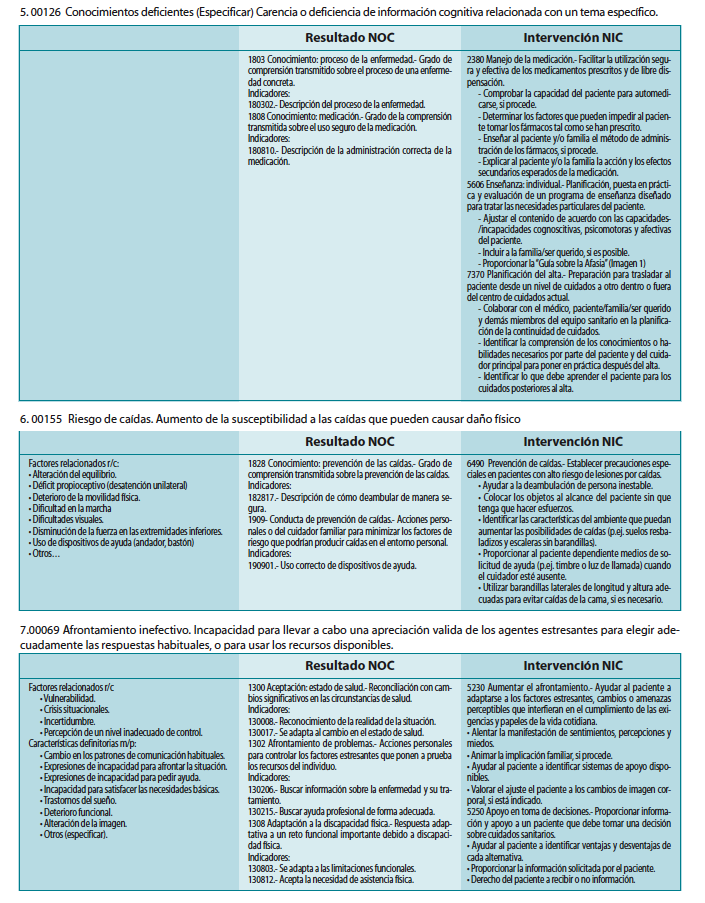
5.00126 Conocimientos deficientes (Especificar). Carencia o deficiencia de información cognitiva relacionada con un tema específico.
6.00155 Riesgo de caídas. Aumento de la susceptibilidad a las caídas que pueden causar daño físico
7.00069 Afrontamiento inefectivo. Incapacidad para llevar a cabo una apreciación valida de los agentes estresantes para elegir adecuadamente las respuestas habituales, o para usar los recursos disponibles.
4.- IMPLICACIONES PARA LA PRÁCTICA
Los planes de cuidados estandarizados de enfermería suponen una herramienta muy útil para nuestra profesión, aportando una mejor comunicación con los pacientes y entre los propios profesionales, ya que al unir criterios y terminologías comunes, así como homogeneizar líneas de actuación y decisión en el área independiente de las enfermeras, se favorece la continuidad de los cuidados, se fomenta la formación para el desarrollo profesional y se facilita la aplicación del proceso enfermero en su aplicación y registro, llevándonos, todo ello, a una mejor práctica de los cuidados y a la adaptación de un modelo conceptual para su sistematización.
Con la aplicación de los planes de cuidados se reorientará tanto la clínica como la gestión de los servicios de salud, consiguiendo así mejorar la calidad de los cuidados de enfermería y, por extensión, la calidad de la atención sanitaria en general.
5.- AGRADECIMIENTOS
Agradecemos la inestimable ayuda prestada por Elías Rodríguez y Ana Rosa Alconero, profesores de la Escuela Universitaria de Enfermería “Casa de Salud Valdecilla”.
6.- BIBLIOGRAFÍA
- Organización Mundial de la Salud [Internet]. The World Health Report 2002. [citado 15 Abr. 2012]. Disponible en http://who.int/whr/2002/en
- Rebollo Álvarez-Amandi M, coordinador. Protocolos de diagnostico y tratamiento del Ictus agudo. Santander: Servicio Cántabro de Salud, Hospital Universitario Marqués de Valdecilla, Servicio de Neurología, Unidad de Ictus; 2011.
- Matías- Guiu J, coordinador. Estrategia en Ictus del Sistema Nacional de Salud, Madrid: Ministerio de Sanidad y Consumo, Plan de Calidad. Gobierno de España; 2009.
- Instituto Nacional de Estadística. Defunciones según la causa de muerte 2009. [citado 16 Abr. 2012]. Disponible en: http://www.ine.es
- Instituto Nacional de Estadística [Internet]. Encuesta sobre Discapacidades, Autonomía personal y situaciones de Dependencia 2008. [citado 16 Abr. 2012]. Disponible en: http://www.ine.es
- Rodríguez Fernández E, Domínguez-González A, García- Dilla P, García-Mesa S, Núñez- Pedrosa R, Sánchez-Jiménez C. Desarrollo del programa de educación sanitaria del Ictus agudo en el Hospital del Mar De Barcelona. Rev Cient Soc Esp Enferme Neurol. 2011; 00 (33):21-24
- López Espuela F, Jiménez Gracia M.A., Luengo Morales E, Blanco Gazapo A, Márquez Caballero J, Bravo Fernández S, et al. Estudio descriptivos de los pacientes asistidos en una unidad de Ictus en la Comunidad de Extremadura. Enferm. Intensiva 2011; 22: 138-143.
- Bulechek GM, Butcher HK, MsCloskey Dochterman J, Editores. Clasificación de Intervenciones de Enfermería (NIC) 5ª Edición. Barcelona: Elservier; 2009.
- Moorhead S, Johnson M, Maas M. L, Swanson E, Editores. Clasificación de Resultados de Enfermería (NOC). 4ª Edición. Barcelona: Elsevier; 2009.
- Johnson M, Bulechek G, Butcher H, McCloskey Dochterman J, Maas M, Moorhead S, Swanson E. Interrelaciones Nanda, Noc y Nic: Diagnósticos enfermeros, resultados e intervenciones. 2ª Edición. Madrid: Elsevier; 2007.
- Alfaro-LeFevre R. Aplicación del proceso de enfermería. Guía práctica. 3ª Edición. Madrid: Mosby; 1996.
Relación de anexos:
Anexo I: Escala de Glasgow
Anexo II: Escala Canadiense
NOTA: Si existe afectación del hemisferio derecho, valorar extremidades izquierdas y viceversa.
Anexo III: Índice de Barthel
Máxima puntuación: 100 puntos (90 si va en silla de ruedas)

Imagen 1. Guía sobre la afasia elaborada en la Unidad de Alta Resolución Hospitalaria.

|



